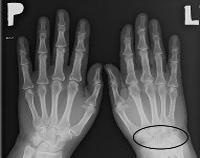
Анкилоз шейного отдела позвоночника

Содержание:
 Анкилоз шейных позвонков – патологическое состояние, при котором снижается способность позвоночника сгибаться или разгибаться. Все изменения, происходящие здесь, носят дегенеративный характер в результате нарушения кровоснабжения в районе хрящевой ткани. Чаще всего заболевание встречается в возрасте после 50 лет.
Анкилоз шейных позвонков – патологическое состояние, при котором снижается способность позвоночника сгибаться или разгибаться. Все изменения, происходящие здесь, носят дегенеративный характер в результате нарушения кровоснабжения в районе хрящевой ткани. Чаще всего заболевание встречается в возрасте после 50 лет.
Причины
Болезнь развивается постепенно, на фоне имеющегося воспаления. Сначала начинает атрофироваться хрящевая ткань, эластичность его растягивается, а сами кости обнажаться. Начинается патологический процесс в самом центре позвонка, а затем медленно переходит на края.
Когда воспаление переходит на капсулу позвонка, начинается разрастание костной ткани по краям суставной поверхности. Таким образом позвонки стараются защититься от сильного давления друг на друга и срастаются друг с другом отростками, которые называются остеофитами.
Весь процесс длится несколько десятков лет. За это время состояние пациента заметно ухудшается. Основными причинами считаются не только старение организма, но и наследственная предрасположенность, аутоиммунные заболевания, либо дефекты в строении опорно-двигательного аппарата, которые могут возникнуть ещё во время формирования плода.
Риск развития заболевания повышается при сильных и частых нагрузках на спину, при избыточной массе тела, после травм спины, при нарушении осанки, наличии плоскостопия, после операций на позвоночнике.
Симптомы
Первыми проявлениями болезни принято считать утреннюю скованность и тянущую боль по вечерам. Боль появляется при смене положения тела, во время длительного стояния. При покое все симптомы в самом начале болезни проходят полностью.
Первоначально утренняя скованность может длиться всего несколько минут. Но так как заболевание постоянно прогрессирует, то такой симптом начинает проявляться на протяжении сначала получаса, а затем и часа с момента пробуждения. К врачу пациенты с этой жалобой обращаются редко, так как считают, что появилась она от неудобной позы во время сна.
Патология протекает в четыре стадии. На первой нет никаких симптомов, и только время от времени в районе шеи появляются неприятные ощущения.
На второй стадии боль появляются всё чаще, и носит уже ярко выраженный характер. Обычно она появляется после сна или при попытке сменить положение тела, а в районе шеи всегда ощущается скованность.
На третьей стадии начинает разрастаться костная ткань, межпозвоночные суставы сливаются в одно целое, между ними происходит защемление корешков. Позвоночный канал значительно сужается, из-за чего страдают и сосуды, и сам спинной мозг, и нервы, которые от него отходят.
На четвёртой стадии шейные позвонки окончательно срастаются. Появляется сильная боль, нет возможности двигать голову в стороны, опускать или поднимать. Нарушается функционирование не только шеи, но и головного мозга, а также других внутренних органов и конечностей.
На последней стадии заболевания из-за передавливания сосудов есть большой риск развития ишемического инсульта, при котором нарушается кровообращение в одной или нескольких областях головного мозга.
Лечение
 Анкилоз шейного отдела спины лечится в стационаре. Терапия проводится по трём направлениям – медикаментозное, физиотерапия, и ЛФК. При отсутствии лечения и быстром развитии болезни может применяться операция.
Анкилоз шейного отдела спины лечится в стационаре. Терапия проводится по трём направлениям – медикаментозное, физиотерапия, и ЛФК. При отсутствии лечения и быстром развитии болезни может применяться операция.
Так как заболевание постоянно прогрессирует, то избавиться от него будет не так просто, как может показаться. Поэтому основная цель лечения — постараться на самый длительный срок замедлить развитие болезни, а по возможности и вовсе остановить её.
Для устранения болевого синдрома используются такие лекарства, как нестероидные противовоспалительные средства из группы НПВС, анальгетики и обезболивающие, например, анальгин, пенталгин, кеторол. В тяжёлых случаях лечение не обходится без использования гормональной терапии.
Физиотерапия включает в себя такие методы, как:
- Ультрафонофорез.
- Массаж.
- Электрофорез.
- Электростимуляция.
- Диадинамотерапия.
Лечебная физкультура направлена на укрепление мышц спины и проводиться упражнения должны каждый день. Получить первые результаты в терапии можно не раньше, чем через 2 – 3 месяца от начала.
Также пациентам рекомендуется полноценно питаться, не заниматься самолечением, принимать витаминные и минеральные комплексы, следить за своим весом.
Прогноз при анкилозе шейных позвонков почти всегда неблагоприятный, так как он постоянно прогрессирует.
Источник
Анкилоз – это неподвижность сустава. Обычно развивается в результате травм и заболеваний, реже носит врожденный характер. Может поражать любые суставы – височно-нижнечелюстной, конечностей, позвоночника. Проявляется отсутствием движений. В случае фиброзного сращения возможны боли, усиливающиеся при нагрузке и попытках движений. Диагноз выставляется по результатам внешнего осмотра, данным рентгенографии и других визуализирующих методов. Лечение оперативное, возможна установка конечности в выгодном положении, восстановление движений путем артропластики или эндопротезирования.
Общие сведения
Анкилоз – один из наиболее неблагоприятных исходов травматических повреждений и заболеваний сустава. Может возникать в любом возрастном периоде, пик заболеваемости приходится на средний и пожилой возраст. Врожденная форма – анкилозы на фоне артрогриппоза выявляются редко. Нижние конечности страдают чаще верхних, первое место по распространенности (почти 50% от общего количества случаев) занимает анкилоз коленного сустава. Наибольшее клиническое значение имеют поражения крупных и средних суставов конечностей и распространенные анкилозы позвоночных сочленений при болезни Бехтерева.
Причины анкилоза
Патология формируется в результате сращения суставных поверхностей при воспалении, восстановлении тканей после повреждения или длительного отсутствия движений. В практической травматологии и ортопедии выделяют следующие основные причины анкилоза:
- Инфекционные артриты. Суставные концы костей могут срастаться при остром гнойном неспецифическом артрите или хроническом специфическом воспалении, например, туберкулезе.
- Ревматические заболевания. Аутоиммунные и обменные патологии с вовлечением суставов сопровождаются воспалением и, как следствие – образованием рубцовых перемычек между концами костей.
- Остеоартрозы. При дегенеративных поражениях структура тканей меняется, появляются костные разрастания, объем движений постепенно ограничивается, иногда – до полной утраты подвижности.
- Травмы. Обычно анкилоз возникает при тяжелых внутрисуставных переломах и переломовывихах, особенно – на фоне неполной репозиции. Риск развития патологии повышается при открытых повреждениях с инфицированием раны.
- Длительная иммобилизация. При продолжительном отсутствии движений мышцы укорачиваются, в области связок и сухожилий формируются фиброзные изменения, мягкотканные структуры сращиваются между собой, что ведет к образованию контрактур, а в тяжелых случаях – и анкилозов.
В отдельных случаях анкилозы формируются при неправильном лечении артрогрипоза – врожденного состояния, характеризующегося множественными контрактурами.
Патогенез
Движения в суставе осуществляются за счет скольжения покрытых хрящом суставных поверхностей друг относительно друга. Возможность движений обеспечивается эластичностью капсулы и окружающих мягких тканей. Нормальная конфигурация при движениях сохраняется за счет прочных неэластичных связок, которые соединяют кости между собой.
При анкилозе страдает один или два звена, от которых зависит подвижность сустава. Наиболее распространенными вариантами являются полная или частичная утрата хряща с последующим сращением суставных поверхностей и разрастание неэластичной фиброзной ткани внутри или вокруг сустава. Реже хрящи срастаются между собой.
Классификация
С учетом типа сращения выделяют три варианта анкилоза суставов:
- Фиброзный. Возникает при продолжительной иммобилизации, хронических негнойных процессах. Кости соединяются между собой фиброзной тканью. На рентгенограммах суставная щель сохранена, деформирована. Функциональность сустава утрачивается, сохраняются незначительные движения.
- Костный. Становится итогом гнойных артритов и внутрисуставных переломов. Кости в зоне сустава срастаются, образуя единый массив. Суставная щель на снимках не определяется, движения полностью отсутствуют.
- Хрящевой. Формируется при артрогрипозе, выявляется у детей младшего возраста. Характеризуется отсутствием движений при нарушении конфигурации суставных концов костей на рентгенограммах.
В зависимости от протяженности анкилоз может быть частичным или тотальным, по месту расположения – внутрисуставным, внесуставным или сочетанным.
Симптомы анкилоза
Пациент жалуется на отсутствие движений в суставе. При фиброзном сращении обычно присутствует болевой синдром, при костных анкилозах болей нет. При внешнем осмотре сустав находится в фиксированном положении, которое может быть как функционально выгодным (обеспечивающим наибольшую возможность передвижения или самообслуживания), так и функционально невыгодным.
Выгодным положением для плечевого сустава считается умеренное отведение с небольшим отклонением кпереди и разворотом кнаружи. Для анкилозированного локтевого сустава оптимальным состоянием является сгибание под прямым углом. Тазобедренный сустав наиболее функционален в положении незначительного сгибания и отведения, коленный – легкого сгибания, голеностопный – сгибания под углом, немного превышающим 90°. Все остальные положения рассматриваются как функционально невыгодные и нуждающиеся в коррекции.
Внешние изменения при анкилозе могут существенно варьироваться – от грубых деформаций (иногда – в сочетании с укорочением или искривлением конечности) до локального нарушения конфигурации сустава. Симптоматика при попытке пассивных движений зависит от типа сращения. При костном анкилозе движения и боли отсутствуют, при фиброзном определяются качательные движения, сопровождающиеся усилением боли.
Осложнения
Наличие анкилоза оказывает негативное влияние на весь остальной опорно-двигательный аппарат, поскольку нарушает биомеханику движений. Здоровая конечность постоянно страдает от перегрузки, поэтому в ней чаще формируются артрозы и энтезопатии. При анкилозах нижних конечностей нагрузка на позвоночник возрастает и становится ассиметричной, что приводит к искривлениям, остеохондрозу, межпозвонковым грыжам.
Диагностика
Диагноз устанавливается врачом-ортопедом на основании результатов внешнего осмотра и данных визуализационных методик. Для определения воспалительных заболеваний, приведших к формированию анкилоза, осуществляются лабораторные исследования. План обследования включает следующие процедуры:
- Рентгенография сустава. Назначается для уточнения вида и распространенности сращения, в ряде случаев выявляет заболевания, которые стали причиной формирования анкилоза.
- КТ и МРТ сустава. Применяются для детализации изменений, оценки целесообразности хирургической коррекции, выбора вида оперативного вмешательства.
- Лабораторные анализы. Выполняются для определения ревматоидного фактора, специфических аутоантител, гипериммуноглобулинемии, снижения уровня фракций комплемента и других лабораторных признаков ревматических заболеваний.
Дифференциальную диагностику проводят между анкилозами различной этиологии. Иногда патологию необходимо различать с тяжелыми контрактурами.
Лечение анкилоза
Любые консервативные мероприятия при данном состоянии имеют вспомогательное значение, назначаются для устранения этиологического фактора, уменьшения болевого синдрома, на этапе подготовки к операции и в послеоперационном периоде. Единственным эффективным способом коррекции анкилоза в абсолютном большинстве случаев является хирургическое вмешательство.
Консервативная терапия
В основном, применяется при фиброзном анкилозе. Для устранения болей пациентам рекомендуют:
- грязелечение;
- электрофорез с обезболивающими препаратами;
- массаж;
- санаторно-курортное лечение.
При небольшой протяженности фиброзных перемычек возврата подвижности иногда удается добиться с использованием механотерапии.
Хирургическое лечение
Целью операции при анкилозе является восстановление объема движений или выведение конечности в функционально выгодное положение. Применяются следующие методики:
- Резекция сращений. Показана при внесуставном расположении фиброзных или костных перемычек. Позволяет восстановить подвижность сустава. Объем движений после вмешательства зависит от состояния суставных поверхностей, окружающих мягкотканных структур.
- Артродез. Выполняется при порочном положении конечности. Предусматривают частичное удаление костной ткани и создание нового неподвижного сращения. После операции пациент получает возможность опираться на ногу или использовать руку для самообслуживания при сохранении анкилоза.
- Артропластика. Предполагает моделирование суставных поверхностей для возобновления движений. Сустав вскрывают, сращения иссекают, дефекты замещают ауто- или гомотрансплантатами, между костями укладывают прокладки из мягких тканей для предупреждения повторного сращения.
- Эндопротезирование. Пораженные суставные поверхности удаляют и замещают эндопротезом. Наиболее эффективная методика, обеспечивающая полное восстановление функциональности сустава.
После операции проводят стандартные реабилитационные мероприятия – назначают ЛФК, массаж, физиолечение. В процессе лечебной физкультуры больные восстанавливают старые или осваивают новые двигательные стереотипы.
Прогноз
Прогноз при анкилозе определяется видом сращения, тяжестью деформаций в области сустава, состоянием мышц, сухожилий и связок, другими факторами. После артродеза функциональные возможности конечности увеличиваются, частичная или полная нетрудоспособность сохраняется. После артропластики обычно отмечается частичное возвращение подвижности, возможно повторное формирование анкилоза. После эндопротезирования работоспособность восстанавливается.
Профилактика
Профилактика анкилозов заключается в своевременной репозиции внутрисуставных переломов с точным восстановлением конфигурации суставной поверхности, раннем начале лечения воспалительных заболеваний суставов. Нельзя без необходимости злоупотреблять иммобилизацией. При высокой вероятности формирования анкилоза конечность следует заблаговременно зафиксировать в нужном положении гипсовой повязкой.
Источник
Одним из дегенеративно-дистрофических процессов позвоночника является спондилез. Так называют прогрессирующее разрастание костной ткани по краям позвонков в виде шипов разного размера. Они постепенно приводят к снижению подвижности, сужению естественных отверстий и каналов позвоночника и сдавливанию соседних структур. Спондилез шейного отдела может вызывать болевой синдром на достаточно ранних этапах, что связано с особенностями строения и функционирования позвоночника на этом уровне.
Причины спондилеза
Развитию спондилеза позвоночника способствуют различные внешние и внутренние факторы. Основными причинами такого дегенеративного процесса считаются:
регулярные чрезмерные статические и динамические нагрузки на позвоночный столб (в том числе бытовые и профессиональные вредности, сидячая работа);
нарушение изгибов в других отделах позвоночника, что приводит к компенсаторной деформации на шейном уровне;
изменение нагрузки на позвоночник, связанное с плоскостопием или заболеваниями крупных суставов нижних конечностей;
наличие врожденных аномалий строения шейных позвонков или последствий травм (в том числе родовых);
возрастные дегенеративные изменения хрящевой и соединительной ткани, вызывающие деформацию межпозвоночных дисков с нефизиологичной нагрузкой на соседние позвонки;
эндокринные расстройства, являющиеся причиной изменения структуры костной ткани;
инфицирование окружающих позвоночник тканей, поражение сосудов и соединительной ткани, что приводит к недостаточности питания дисков и краевых пластин позвонков и способствует их дегенерации.
Предрасполагают к спондилезу малоподвижный, сидячий образ жизни, гиповитаминозы и нарушения обмена веществ. У одного человека нередко прослеживается воздействие нескольких факторов, так что выявить точную причину дегенерации позвонков затруднительно. В ряде случаев отмечается наследственная предрасположенность к ранней дегенерации структур позвоночного столба.
Спондилез – что это такое?
Деформирующий спондилез шейного отдела позвоночника не является самостоятельным заболеванием. Это один из вариантов дегенеративно-дистрофических процессов костной, хрящевой и соединительной ткани. В некоторых случаях спондилезный процесс является преобладающим, но нередко он развивается на фоне нарастающих изменений дугоотростчатых суставов или межпозвоночных дисков.
Особенностями строения шейного отдела является отсутствие межпозвоночных дисков между первыми 3 позвонками, небольшой размер и повышенная мобильность шейных позвонков (по сравнению с другими отделами). Повышенные и неравномерные нагрузки приводят к множественным микротравмам мышц и сухожилий, способствуют раннему изнашиванию дисков.
А нередко возникающие спазмы скелетных мышц и стенок сосудов становятся причиной нарушения микроциркуляции с ухудшением питания тканей. Из-за гиподинамии и длительного удержания сидячего положения трофика дисков и хрящей также ухудшается. Это объясняется тем, что эти структуры не содержат собственных кровеносных сосудов, их питание усиливается при активных движениях с повышенным кровоснабжением окружающих тканей.
На фоне таких нарушений возникают и нарастают дегенерация краевых отделов позвонков. Меняется структура подлежащей костной ткани, на поверхности тел позвонков начинают появляться встречные шиповидные или клювовидные образования (остеофиты). Следует отличать эти костные разрастания от отложений солей, процесс спондилеза является необратимым и не зависит от уровня основных минералов и кислотно-основного равновесия в организме.
Растущие остеофиты деформируют каналы для позвоночных артерий и отверстия для выхода спинно-мозговых нервов. Они сдавливают корешки и раздражают продольную связку, что становится причиной болевого синдрома различного характера. Может деформироваться и спинно-мозговой канал, вследствие чего возникнут неврологические нарушения ниже шейного уровня. Кроме того, наличие остеофитов ограничивает подвижность позвоночного столба. Поначалу это позволяет частично стабилизировать положение шейных позвонков при наличии грыж межпозвоночных дисков. Но впоследствии спондилез приводит к деформации позвоночника и даже к его неподвижности (при срастании соседних позвонков).
Проявления шейного спондилеза
Основные симптомы спондилеза шейного отдела позвоночника:
легкая болезненность и тугоподвижность шеи (чувство скованности) после сна и длительного удержания одной позы;
боли различной интенсивности в шейном отделе, связанные с раздражением связок и развитием защитного мышечно-тонического синдрома;
боли в затылочной области, провоцируемые поворотом головы;
появление синдрома позвоночной артерии;
при сдавливании корешков – чувство онемения и парестезии в шее, плечевом поясе и верхних конечностях (в соответствии с зонами иннервации), прострелы в руку, возможно развитиеа периферических параличей;
при сдавливании спинного мозга – расстройства преимущественно по проводниковому типу в нижележащих участках тела, развитие определенных синдромов зависит от локализации зоны компрессии и ишемии спинного мозга;
анкилоз – ограничение движений в шее (не связанное с болевым синдромом) на поздних стадиях спондилеза, что обусловлено образованием скобкообразных сращений между соседними позвонками.
Промежуток времени между появлением первых симптомов спондилеза и развитием неврологических осложнений (или неподвижности) может быть различным. Это зависит от скорости протекания патологических процессов и степени деформации позвонков.
Диагностика
Рентгенография и МРТ шейного отдела позвоночника позволяют уточнить характер текущих дегенеративных процессов и оценить степень деформации позвонков. В клинической практике очень важно также определить стадию функциональной недостаточности, которая на начальных этапах спондилеза не всегда коррелирует с размером и количеством остеофитов.
При первой стадии функциональной недостаточности определяется легкое ограничение подвижности и изменение физиологических изгибов позвоночника, при этом определенную роль играют мышечно-тонические и неврологические изменения. На второй стадии имеющиеся нарушения и снижение подвижности приводят к ограничению трудоспособности пациента. Третья стадия характеризуется развитием анкилоза, в зависимости от объема сращений может быть определена 2 или 1 группы инвалидности.
Методы лечения
Лечить спондилез шейного отдела позвоночника необходимо не только в периоды обострения с появлением сильной боли или неврологических симптомов. Для улучшения трофики тканей и сохранения подвижности шеи необходимо ежедневно делать специальную лечебную гимнастику. Движения при этом не должны быть резкими, что позволит снизить риск микротравм, мышечного спазма, ущемления корешков и позвоночной артерии.
Желательно пройти обучение у опытного инструктора ЛФК, после чего можно будет делать упражнения самостоятельно в домашних условиях. Поддерживающий эффект оказывают также курсы массажа, мануальной терапии, физио- и рефлексотерапии. Можно использовать постизометрическую релаксацию, сухое вытяжение (под контролем врача), плавание.
При ухудшении состояния к лечению добавляют медикаменты разных групп. Широко используют НПВС разных поколений, отдавая предпочтение препаратам с выраженным обезболивающим эффектом. Показаны также миорелаксанты центрального действия, поливитаминные препараты, средства для улучшения микроциркуляции и трофических процессов. Выраженный болевой синдром может потребовать применения анальгетиков, в том числе наркотического ряда. Местно наносят мази с НПВС или капсаицином.
Лечение спондилеза шейного отдела позвоночника народными средствами местного действия может дополнить медикаментозную терапию и облегчить состояние пациента.
При резистентной к терапии симптоматике иногда назначаются антидепрессанты, что позволяет купировать боль психосоматического характера и дополнительно воздействовать на мышечно-тонический шейный синдром. Выраженный стойкий болевой синдром, связанный с ущемлением нервных структур, может потребовать хирургического вмешательства для проведения декомпрессии корешков или спинного мозга.
Спондилез шейного отдела позвоночника является хроническим прогрессирующим дегенеративным процессом. Но назначаемое врачом грамотное комплексное лечение способно снизить скорость его прогрессирования и улучшить состояние пациента при обострениях.
Источник